- 首页 > 正文
低钾、低镁背后——周晓霜教授带你认识Gitelman综合征这种罕见肾病
发表时间:2025-07-17 10:59:59
编者按
Gitelman综合征(Gitelman syndrome,GS)是一种罕见的常染色体隐性遗传的肾小管疾病,由编码位于肾远曲小管的钠氯共转运体蛋白(NCC)的SLC12A3基因发生变异所致。在第十二届肾脏病学新进展西湖论坛上,山西省人民医院肾内科周晓霜教授从本科室诊治Gitelman综合征的临床病例入手,结合专家诊疗共识[1],带领我们对该病进行了全面认识。本文概述专家报告内容,以飨读者。
Gitelman综合征(GS)是一种罕见的常染色体隐性遗传的肾小管疾病,由编码位于肾远曲小管的钠氯共转运体蛋白(NCC)的SLC12A3基因发生变异所致,多于青少年起病,主要表现为低血钾、代谢性碱中毒,常伴有低血镁和低尿钙,RAAS系统活化,但血压正常或偏低。GS的患病率约为(1~10)/4万,亚洲人群可能更高,是遗传性低钾血症的常见病因之一。
二、GS的临床表现
GS常见临床症状为低血钾、低血镁在全身多系统的表现,常累及骨骼肌、肾脏、胃肠道、心血管和神经系统,表1为来自中国人群的报告数据。大样本量病例报告显示70%的GS患者同时存在至少3个系统的临床症状。儿童GS患者常见就诊原因为手麻、肌无力、生长发育迟缓、手足抽搐等。GS患者还可出现蛋白尿和肾功能损害,肾脏病理除球旁器增生外,还可表现为慢性肾小管间质损伤,少数病例合并有其他肾小球疾病,包括局灶节段性肾小球硬化、C1q肾病、微小病变肾病等,但目前尚不能在二者之间建立因果关系。
表1. 中国人群GS的临床表现
Gitelman综合征具体诊疗流程见图1。
1. 临床诊断
诊断依据如下:(1)根据患者病史排除消化道钾摄入不足或腹泻、使用利尿剂、细胞内外钾分布异常等情况。(2)存在肾性失钾及低钾血症相关临床表现,可伴有低镁血症或低钙尿症。肾性失钾:血钾<3.0 mmol/L时,尿钾排泄量>20 mmol/24h;或血钾<3.5 mmol/L时,尿钾排泄量>25 mmol/24h。(3)血压正常或偏低。(4)代谢性碱中毒。
共识推荐,对于青少年或成年发病,表现为代谢性碱中毒、血压正常的低钾血症、低镁血症或低钙尿症患者,应排查GS(3B)。
2. 基因诊断
SLC12A3纯合突变或复合杂合突变可确诊GS。针对SLC12A3基因的直接测序仍是目前使用最广泛的检测方法,二代测序技术、MLPA和微阵列比较基因组杂交技术(aCGH)逐渐用于诊断GS。
3. 功能诊断
应用氢氯噻嗪和呋塞米进行氯离子清除试验,有助于鉴别GS和Bartter综合征。北京协和医院肾内科首次将改良的氯离子清除试验方法应用于中国GS患者(图2),并确定了氢氯噻嗪试验诊断GS的界值(△FECl ≤2.86%):氯排泄分数的改变量。氢氯噻嗪试验对于GS诊断的临床价值已在不同人种中得以证实,以基因诊断为金标准,氢氯噻嗪试验诊断的灵敏度和特异度分别为93.1%和100%,优于低血镁和低尿钙等传统诊断方法,且氢氯噻嗪试验相对安全,与基因检测相比具有简便易行、价格低廉等特点,适用于各级医院,特别是基层医院在鉴别失盐性肾病肾小管受累部位及程度方面。
四、Gitelman综合征的分级与分型
2016年KDIGO根据WHO不良事件分级,将低钾血症和低镁血症分为4级,用以评价GS因电解质紊乱所带来的临床风险(表2)。
表2. Gitelman综合征患者低钾血症、低镁血症严重程度分级
表3. Gitelman综合征临床表现分级建议
根据性别分型:多数研究认为,男性患者较女性临床表型更重,18岁前发病的比例较女性更高,血钾更低、尿钠及尿氯排泄更多,多尿症状更为突出。
根据血镁水平分型:正常血镁GS患者的电解质紊乱程度、NCC功能损害程度均较低血镁GS患者轻,在肾脏组织观察到远端小管镁离子转运蛋白TRPM6与NCC共表达,正常血镁患者的TRPM6表达与健康人接近,而低血镁患者的TRPM6表达显著降低。因此,目前认为血镁水平有助于判断GS患者的病情严重程度,可将血镁作为临床分型的依据之一。
根据尿前列腺素代谢产物分型:部分GS患者的血浆和尿液前列腺素E2代谢产物(PGEM)水平升高,高尿PGEM组患者出现夜尿增多和呼吸困难的比率更高,代谢性碱中毒更严重、尿钾和尿氯排泄量更高,对氢氯噻嗪的反应比低尿PGEM组差。因此,尿PGEM水平可作为GS的分型依据,有助于识别GS高危患者和筛选COX抑制剂治疗的适宜人群。目前,临床上可采用PGEM EIA试剂盒测定尿 PGEM含量。
五、Gitelman综合征的治疗策略
1. 共识推荐意见
GS患者可通过饮食和药物补充钾和镁。补钾建议采用氯化钾,补镁建议采用有机酸盐制剂;严重低钾血症或低镁血症者可予静脉补充(证据等级:3;推荐强度:B)。GS患者的血钾和血镁纠正目标为3.0 mmol/L以上和0.6 mmol/L以上。
当GS患者存在顽固性电解质紊乱及相关临床症状,或依赖大剂量和/或静脉补钾补镁治疗,或补钾补镁不耐受时,推荐联合使用保钾利尿剂(如螺内酯、依普利酮和阿米洛利)、COX 抑制剂(如吲哚美辛)(证据等级:1b;推荐强度:A),也可联合使用ACEI/ARB类药物,但需监测血压(证据等级:3;推荐强度:B)。
2.随访
GS患者的管理强调个体化。每3~6个月随诊1次,如合并其他疾病,用药时应慎用易诱发血钾或血镁降低的药物,多数GS患者预后良好。
3.慢性并发症及合并症的管理
14%~60%的GS患者可出现糖代谢异常,其发生机制为长期的低钾血症导致胰岛素分泌减少,低镁血症损害胰岛素信号传导途径、降低胰岛素对葡萄糖的敏感性,以及继发性醛固酮增多引起的胰岛素抵抗。定期监测葡萄糖耐量和血糖有助于早期诊断,补钾补镁及螺内酯治疗可改善葡萄糖代谢受损。
4.生长发育与骨关节改变
儿童起病的GS患者可出现身材矮小,补钾补镁治疗可改善部分患者的身高增长速度;如常规治疗后患者身高增长不理想,可行生长激素刺激试验,对于生长激素缺乏者可予生长激素治疗。
GS患者通常骨密度增加,因NCC失活可直接促使成骨细胞分化和骨矿盐沉积增加。此外,GS患者可出现焦磷酸钙沉积病,多在50岁之前,但很少出现慢性变形性关节炎。补充镁剂、维持正常血镁水平可预防或减少焦磷酸钙沉积病,发作性关节肿痛急性期可采用非甾体类抗炎药或小剂量秋水仙碱对症治疗。
5.特殊情况处理
合并妊娠:妊娠可加重低钾、低镁血症,特别是妊娠早期,应严格监测血电解质水平,并增加钾和镁的补充;分娩后血钾、血镁水平可改善。
围术期管理:已报道的GS患者手术分级涵盖一至四级,总体麻醉及手术过程顺利。术前应评估患者的电解质及酸碱平衡紊乱程度、心律失常等严重并发症的发生风险,密切监测血钾、血镁、心电图等指标。目前,关于GS患者围术期安全的血钾、血镁水平尚不明确,根据英国国家健康与临床卓越研究所的指南推荐,血钾应不低于3.0 mmol/L,血镁应不低于0.5 mmol/L。
小结
GS是一种遗传性肾小管疾病,典型表现为“五低一高”,即低血钾、低血氯、低血镁、低尿钙,偏低血压和RAAS活性增高。GS临床较罕见,漏诊率高,典型患者可通过临床表现及实验室检查获得临床诊断,确诊有赖于基因检测。多数GS患者预后良好,但亦有引起室性心律失常、横纹肌溶解、肾功能衰竭、生长发育迟缓等严重情况。因此早期诊断、规范化治疗和管理对改善预后具有积极意义。
Gitelman综合征(Gitelman syndrome,GS)是一种罕见的常染色体隐性遗传的肾小管疾病,由编码位于肾远曲小管的钠氯共转运体蛋白(NCC)的SLC12A3基因发生变异所致。在第十二届肾脏病学新进展西湖论坛上,山西省人民医院肾内科周晓霜教授从本科室诊治Gitelman综合征的临床病例入手,结合专家诊疗共识[1],带领我们对该病进行了全面认识。本文概述专家报告内容,以飨读者。

Gitelman综合征(GS)是一种罕见的常染色体隐性遗传的肾小管疾病,由编码位于肾远曲小管的钠氯共转运体蛋白(NCC)的SLC12A3基因发生变异所致,多于青少年起病,主要表现为低血钾、代谢性碱中毒,常伴有低血镁和低尿钙,RAAS系统活化,但血压正常或偏低。GS的患病率约为(1~10)/4万,亚洲人群可能更高,是遗传性低钾血症的常见病因之一。
二、GS的临床表现
GS常见临床症状为低血钾、低血镁在全身多系统的表现,常累及骨骼肌、肾脏、胃肠道、心血管和神经系统,表1为来自中国人群的报告数据。大样本量病例报告显示70%的GS患者同时存在至少3个系统的临床症状。儿童GS患者常见就诊原因为手麻、肌无力、生长发育迟缓、手足抽搐等。GS患者还可出现蛋白尿和肾功能损害,肾脏病理除球旁器增生外,还可表现为慢性肾小管间质损伤,少数病例合并有其他肾小球疾病,包括局灶节段性肾小球硬化、C1q肾病、微小病变肾病等,但目前尚不能在二者之间建立因果关系。
表1. 中国人群GS的临床表现
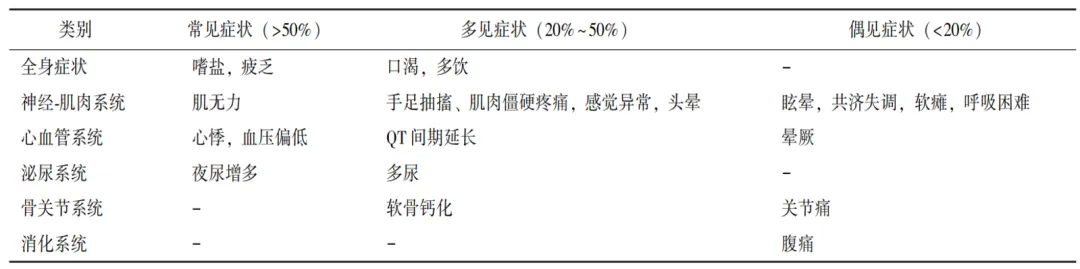
Gitelman综合征具体诊疗流程见图1。
1. 临床诊断
诊断依据如下:(1)根据患者病史排除消化道钾摄入不足或腹泻、使用利尿剂、细胞内外钾分布异常等情况。(2)存在肾性失钾及低钾血症相关临床表现,可伴有低镁血症或低钙尿症。肾性失钾:血钾<3.0 mmol/L时,尿钾排泄量>20 mmol/24h;或血钾<3.5 mmol/L时,尿钾排泄量>25 mmol/24h。(3)血压正常或偏低。(4)代谢性碱中毒。
共识推荐,对于青少年或成年发病,表现为代谢性碱中毒、血压正常的低钾血症、低镁血症或低钙尿症患者,应排查GS(3B)。
2. 基因诊断
SLC12A3纯合突变或复合杂合突变可确诊GS。针对SLC12A3基因的直接测序仍是目前使用最广泛的检测方法,二代测序技术、MLPA和微阵列比较基因组杂交技术(aCGH)逐渐用于诊断GS。
3. 功能诊断
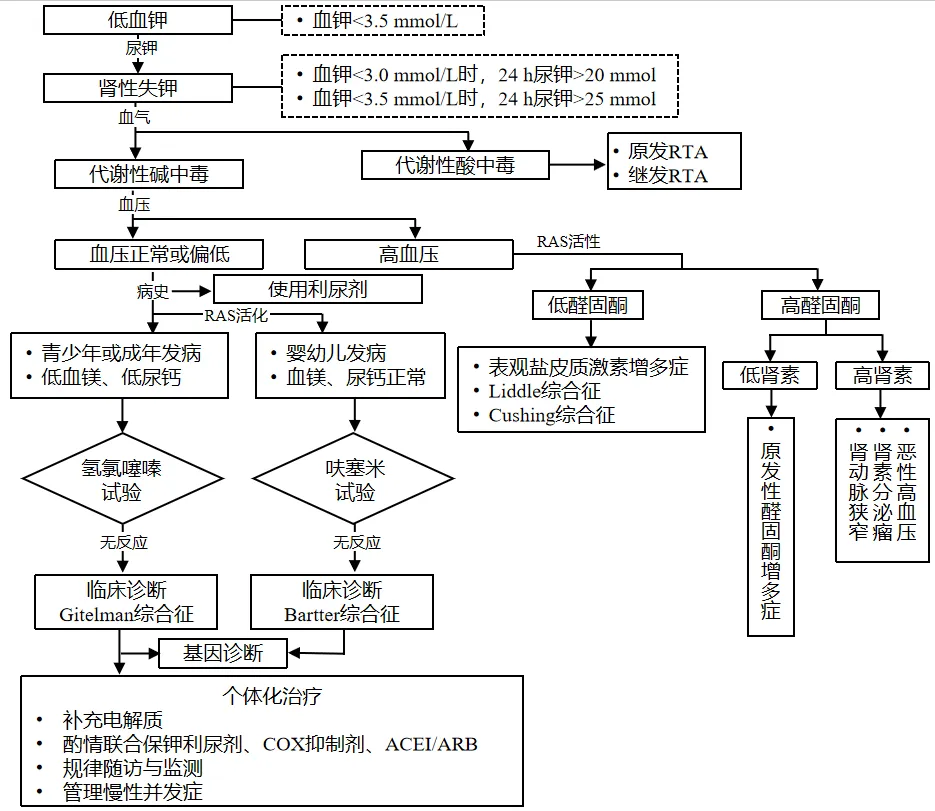
应用氢氯噻嗪和呋塞米进行氯离子清除试验,有助于鉴别GS和Bartter综合征。北京协和医院肾内科首次将改良的氯离子清除试验方法应用于中国GS患者(图2),并确定了氢氯噻嗪试验诊断GS的界值(△FECl ≤2.86%):氯排泄分数的改变量。氢氯噻嗪试验对于GS诊断的临床价值已在不同人种中得以证实,以基因诊断为金标准,氢氯噻嗪试验诊断的灵敏度和特异度分别为93.1%和100%,优于低血镁和低尿钙等传统诊断方法,且氢氯噻嗪试验相对安全,与基因检测相比具有简便易行、价格低廉等特点,适用于各级医院,特别是基层医院在鉴别失盐性肾病肾小管受累部位及程度方面。
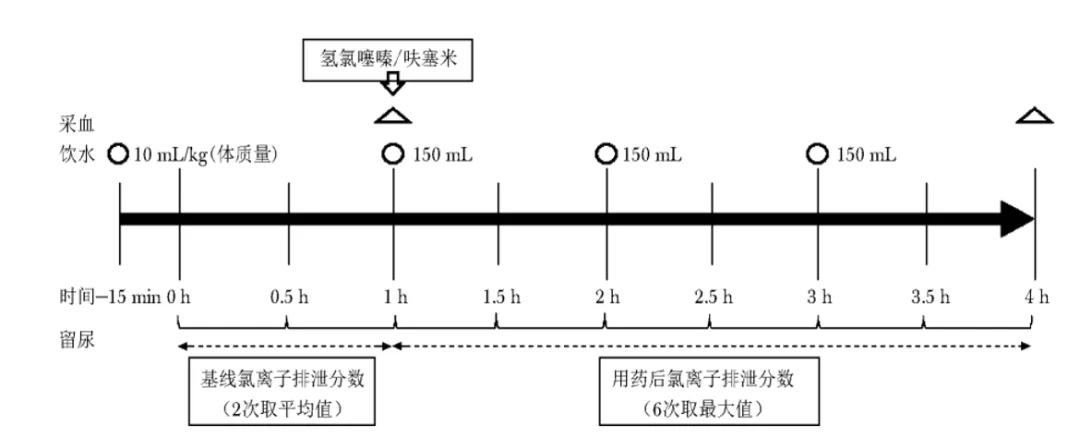
四、Gitelman综合征的分级与分型
2016年KDIGO根据WHO不良事件分级,将低钾血症和低镁血症分为4级,用以评价GS因电解质紊乱所带来的临床风险(表2)。
表2. Gitelman综合征患者低钾血症、低镁血症严重程度分级
表3. Gitelman综合征临床表现分级建议

根据性别分型:多数研究认为,男性患者较女性临床表型更重,18岁前发病的比例较女性更高,血钾更低、尿钠及尿氯排泄更多,多尿症状更为突出。
根据血镁水平分型:正常血镁GS患者的电解质紊乱程度、NCC功能损害程度均较低血镁GS患者轻,在肾脏组织观察到远端小管镁离子转运蛋白TRPM6与NCC共表达,正常血镁患者的TRPM6表达与健康人接近,而低血镁患者的TRPM6表达显著降低。因此,目前认为血镁水平有助于判断GS患者的病情严重程度,可将血镁作为临床分型的依据之一。
根据尿前列腺素代谢产物分型:部分GS患者的血浆和尿液前列腺素E2代谢产物(PGEM)水平升高,高尿PGEM组患者出现夜尿增多和呼吸困难的比率更高,代谢性碱中毒更严重、尿钾和尿氯排泄量更高,对氢氯噻嗪的反应比低尿PGEM组差。因此,尿PGEM水平可作为GS的分型依据,有助于识别GS高危患者和筛选COX抑制剂治疗的适宜人群。目前,临床上可采用PGEM EIA试剂盒测定尿 PGEM含量。
五、Gitelman综合征的治疗策略
1. 共识推荐意见
GS患者可通过饮食和药物补充钾和镁。补钾建议采用氯化钾,补镁建议采用有机酸盐制剂;严重低钾血症或低镁血症者可予静脉补充(证据等级:3;推荐强度:B)。GS患者的血钾和血镁纠正目标为3.0 mmol/L以上和0.6 mmol/L以上。
当GS患者存在顽固性电解质紊乱及相关临床症状,或依赖大剂量和/或静脉补钾补镁治疗,或补钾补镁不耐受时,推荐联合使用保钾利尿剂(如螺内酯、依普利酮和阿米洛利)、COX 抑制剂(如吲哚美辛)(证据等级:1b;推荐强度:A),也可联合使用ACEI/ARB类药物,但需监测血压(证据等级:3;推荐强度:B)。
2.随访
GS患者的管理强调个体化。每3~6个月随诊1次,如合并其他疾病,用药时应慎用易诱发血钾或血镁降低的药物,多数GS患者预后良好。
3.慢性并发症及合并症的管理
14%~60%的GS患者可出现糖代谢异常,其发生机制为长期的低钾血症导致胰岛素分泌减少,低镁血症损害胰岛素信号传导途径、降低胰岛素对葡萄糖的敏感性,以及继发性醛固酮增多引起的胰岛素抵抗。定期监测葡萄糖耐量和血糖有助于早期诊断,补钾补镁及螺内酯治疗可改善葡萄糖代谢受损。
4.生长发育与骨关节改变
儿童起病的GS患者可出现身材矮小,补钾补镁治疗可改善部分患者的身高增长速度;如常规治疗后患者身高增长不理想,可行生长激素刺激试验,对于生长激素缺乏者可予生长激素治疗。
GS患者通常骨密度增加,因NCC失活可直接促使成骨细胞分化和骨矿盐沉积增加。此外,GS患者可出现焦磷酸钙沉积病,多在50岁之前,但很少出现慢性变形性关节炎。补充镁剂、维持正常血镁水平可预防或减少焦磷酸钙沉积病,发作性关节肿痛急性期可采用非甾体类抗炎药或小剂量秋水仙碱对症治疗。
5.特殊情况处理
合并妊娠:妊娠可加重低钾、低镁血症,特别是妊娠早期,应严格监测血电解质水平,并增加钾和镁的补充;分娩后血钾、血镁水平可改善。
围术期管理:已报道的GS患者手术分级涵盖一至四级,总体麻醉及手术过程顺利。术前应评估患者的电解质及酸碱平衡紊乱程度、心律失常等严重并发症的发生风险,密切监测血钾、血镁、心电图等指标。目前,关于GS患者围术期安全的血钾、血镁水平尚不明确,根据英国国家健康与临床卓越研究所的指南推荐,血钾应不低于3.0 mmol/L,血镁应不低于0.5 mmol/L。
小结
GS是一种遗传性肾小管疾病,典型表现为“五低一高”,即低血钾、低血氯、低血镁、低尿钙,偏低血压和RAAS活性增高。GS临床较罕见,漏诊率高,典型患者可通过临床表现及实验室检查获得临床诊断,确诊有赖于基因检测。多数GS患者预后良好,但亦有引起室性心律失常、横纹肌溶解、肾功能衰竭、生长发育迟缓等严重情况。因此早期诊断、规范化治疗和管理对改善预后具有积极意义。
- 推荐文章
肾识百科|“狼”疮妈妈的“孕”筹帷幄:7问7答囊括狼疮肾炎与妊娠的那些事儿
肾例明鉴|高复发率、复杂性,让肾脏科医师头疼!一例难治性微小病变肾病诊治经验分享
新型质谱技术显著提升PLA2R阴性MN的抗原检出率,为MN的精准诊断、病因探寻及个体化治疗提供坚实技术支撑
重磅丨泰它西普在中国IgA肾病Ⅲ期临床研究中取得突破性进展
儿童罕见肾脏病——让孩子年轻轻轻就得肾结石,元凶多是这种肾脏遗传病
房中则教授:肠道菌群——代谢性疾病防治的新靶点与新策略
最新资讯|全球首个膜性肾病特异性治疗药物Felzartamab的Ⅲ期临床试验PROMINENT正式启动
尿液KIM-1、MCP-1及EGF可作为糖尿病肾病进展的独立预测因子:基于CRIC研究的病例队列分析
CSE 2025 | 洪天配教授:GLP-1受体激动剂对胰岛β细胞的影响:改善功能还是延缓衰竭?
CNA2025|张爱华教授:运动因子在CKD血管钙化调控中的作用机制探讨
诺锐达®(盐酸阿曲生坦片)在中国获批IgA肾病适应证,成为国内首个针对该疾病的非免疫性疗法
9.9%白蛋白尿进展,32.5%肾功能恶化!北京医院郭立新、潘琦教授团队揭示T2DM患者DKD进展轨迹
重新构想SGLT2i:拓展其在心血管-肾脏-代谢及更多领域的新用途
CNA 2025 | IgA肾病治疗策略迎革命性转变,APRIL抑制剂——斯贝利单抗成开路先锋
陈孟华教授:腹膜透析患者营养不良的评估与管理
肾例明鉴 | 原发性干燥综合征合并冷球蛋白血症性肾小球肾炎伴非弥漫性膜增生性肾小球肾炎样病变一例
血清阴性≠排除狼疮肾炎!一例特殊病例的诊断与治疗突破 图片 点击蓝字 关注我们
"磷"危时刻——李贵森教授带你了解透析患者高磷血症管理策略与临床新进展
TESTING研究事后分析:激素治疗可改善高进展风险IgA肾病的肾脏结局,无论基线蛋白尿或eGFR如何
ACC/AHA等十余家学术机构联合发布新高血压指南,强调预防、尽早治疗以降低心血管疾病风险
CKD患者血压管理的破局之道——许钟镐教授详解临床“秘籍”
肾域华章 | 上海曙光医院课题组揭示中药复方仙黄方抗肾间质纤维化的分子机制!
病例分享 | 两大“健康杀手”协同攻击,如何打破心肾恶性循环?一例4型心肾综合征的诊治启示
破局“肾”痒!思舒静®(安瑞克芬注射液)Ⅲ期数据登顶国际顶刊《BMJ》!
从CKM到CLKM——郑明华/周晓东教授nature reviews:cardiology发文,呼吁将肝脏正式纳入整合管理框架
醛固酮靶向治疗:在难治性高血压与慢性肾脏病中实现早期干预的新范式
非奈利酮用于CKD合并T2DM治疗的作用机制和循证回顾
指南共识 | 2025肾脏移植受者术后切口并发症临床诊疗指南,14大临床问题28条解决方案!
肾研药讯丨FDA批准两款蔗糖铁注射液仿制药用于慢性肾脏病相关缺铁性贫血治疗
CNA2025|赵建荣教授:IgA肾病中西医结合治疗的现状、机制与发展方向
CNA2025|魏佳莉教授:继发性IgA肾病九大病因解析
CNA2025|周晓玲教授:乙肝相关性肾炎诊治进展
肾例明鉴|警惕,这个病毒近期高发!流感季里肆虐的甲流,让不少人的肾脏不堪重负
关于GLP-1RA的最大误解:心肾获益来源于减重?
靶向炎症和纤维化:T2DM相关CKD患者早期优化治疗策略
儿童、成人、老人,谁的肾脏在狼疮肾炎中更“扛造”?数据告诉你真相
征文投稿倒计时30天 | 中华医学会肾脏病学分会第二十八届学术年会
CNA2025|丁峰教授:从尿毒症毒素看充分性血液透析的前沿策略
KI杂志重磅公布:eGFR急性下降很慌?FIDELITY汇总分析证实非奈利酮的心肾获益根本不受它的影响
病例分享 | 年轻女性突发恶性高血压,警惕沉默的血压“操控者”——肾动脉纤维肌性发育不良
CNA2025|许冬梅教授:膜性肾病发病机制研究进展
CKJ重磅公布:内皮素受体拮抗剂首个荟萃分析证实其显著降低IgA肾病患者蛋白尿、血压
关于举办2025年肾脏病研究进展南方论坛暨医疗大数据论坛的通知
ERA发布IgAN突破性疗法:斯贝利单抗III期中期分析结果振奋人心,IgAN患者uPCR-24h显著降低51.2%
CKJ丨系统性红斑狼疮肾炎(LN)管理的十大建议
JAMA公布Launch-HTN临床试验结果:醛固酮合成酶抑制剂治疗高血压
CNA2025|涂晓文教授:中晚期糖尿病肾脏疾病临床关注问题解析
医生,我周末才运动,行吗?一项基于5万余例糖尿病患者的研究给出肯定答案!
CNA2025|陈香美院士开幕引航,开启肾病防治数智新征程
从机制到临床:一文读懂非奈利酮在CKM综合征中的最新证据
肾例明鉴丨男子烫伤后肾损伤严重,肾脏竟出现100%新月体,为何让医生直呼意想不到?
狼疮肾炎还是继发性膜性肾病?从诊断困境到乙肝相关性肾炎治疗新进展
征文通知 | 中华医学会肾脏病学分会第二十八届学术年会
RNA疗法在肾脏疾病中的应用前景与现状
Zigakibart在IgA肾病治疗中的临床价值:基于Ⅰ/Ⅱ期研究的多维度分析
